
Cialis ist bekannt für seine lange Wirkdauer von bis zu 36 Stunden. Dadurch unterscheidet es sich deutlich von Viagra. Viele Schweizer vergleichen daher Preise und schauen nach Angeboten unter dem Begriff cialis generika schweiz, da Generika erschwinglicher sind.
Microsoft word - facharbeit lk biologie.doc

Facharbeit LK Biologie
der Freiherr-vom-Stein-Schule, Hessisch-Lichtenau
Diabetes mellitus:
Welche Vor- und Nachteile hat eine Insulintherapie
für den Typ 2 Diabetes?
Anna Christina Lohr - Gerland
Fachlehrer: Herr Lorenz
Hessisch-Lichtenau, den 21.04.2006
Verzeichnis der verwendeten Fachbegriffe und
Abkürzungen (alphabetisch geordnet)
Einleitung
Zur Situation des Typ 2 Diabetes in Deutschland
Angaben zu Kosten des Diabetes mellitus im
Gesundheitswesen
Behandlungsrichtlinien für den Arzt
Hauptteil
Das Krankheitsbild: Diabetes mellitus Typ 2
Was ist Insulin und was bedeutet physiologische
Insulinwirkung ?
Insulintherapien für Typ 2 Diabetiker
Eine basal unterstützte Insulintherapie in Kombination mit S. 18 - 20 Tabletten
Die alleinige Behandlung mit Insulin (CT/ICT)
Diskussion
Nachwort
Literatur u. anderer Quellen
8. Dokumentation
des Arbeitsprozesses
Verzeichnis der verwendeten Fachbegriffe und Abkürzungen,
alphabetisch geordnet
adäquat : angemessen
Adipositas : Fettleibigkeit, Fettsucht. Pathologische Vermehrung des Körperfetts mit
erhöhtem Gesundheitsrisiko.
Basalinsulin : von der Bauchspreicheldrüse abgegebene Insulinmenge in die Blutbahn
zur Aufrechterhaltung des Nüchternblutzuckers eines Gesunden.
Bolusinsulin : von der Bauchspeicheldrüse abgegebene Insulinmenge in die Blutbahn,
zur Senkung des Blutzuckers nach einer Mahlzeit.
cerebral : vom Gehirn ausgehend
Diabetisches Fußsyndrom : durch den Diabetes mellitus hervorgerufene Zerstörung
tiefer Fußgewebe am Fuß, verbunden mit Nervenschädigungen und
Durchblutungsstörungen der Gefäße mit verschiedenen Stadien bis hin zur
Fußamputation.
Diagnose : Krankheitserkennung, Krankheitsbestimmung
DMP : engl. Disease Managment Program Diabetes mellitus; strukturiertes
Behandlungsprogramm zum Diabetes mellitus in Deutschland.
Evidenz : Deutlichkeit, völlige Klarheit
Glukoneogenese : Neubildung von Glukose in der Leber und Niere aus Nicht-
Kohlenhydrat-Vorstufen.
Glykogenolyse : enzymatischer Abbau von Glykogen zu Glukose in der Leber
Glykogensynthese : Aufbau von Glykogen aus Glukose in der Leber
HbA1c : glykosylierte Form des Blutfarbstoffes Hämoglobin; Langzeitmesswert
( mg/dl) für die Qualität der Blutzuckereinstellung eines Diabetikers
Hyperglykämie : erhöhte Konzentration von Glukose im Blut > 120 mg/dl als
Ursache des Diabetes mellitus.
Hypoglykämie : umgangssprachliche Bezeichnung auch Unterzuckerung. Verminderte
Konzentration von Glukose im Blut (< 40 mg/dl im Vollblut). Ursache z. B. Fehler in der
Therapie mit Insulin.
Hyperinsulinämie : erhöhter Insulinspiegel im Blut.
Innovation : Erneuerung oder Neuerung (durch Anwendung neuer Verfahren und
Techniken).
Insulinanaloga : Humaninsuline mit gentechnisch abgeänderter Aminosäuresequenz
und veränderter Wirksamkeit.
Insulinresistenz : Zustand eines Gewebetyps ( z.B. Fett-, Muskelgewebe), bei dem
zum Erreichen einer bestimmten Insulinwirkung mehr Insulin benötigt wird als im
gesunden Zustand.
Insulinsekretion : Abgabe von Insulin aus den B-Zellen der Bauchspeicheldrüse in
das Blut.
Insulinsensitivität : Empfindlichkeit bestimmter Zielgewebe (z.B. Fett-,
Muskelgewebe) auf Insulin. Diese ist mit zunehmender Insulinresistenz herabgesetzt.
Kapillär/kapillar : die Blutkapillaren betreffend
Kardial : das Herz betreffend, vom Herzen ausgehend
Kontraindikation : Gegenanzeige; in der Medizin der Umstand, der die Anwendung
eines Medikaments o. Ä. verbietet.
Lipolyse : enzymatische Spaltung von Neutralfetten und deren Freisetzung in das
Blut.
Makro-Mikroangiopathisches Risiko : Risiko der Erkrankung großer und kleiner
Gefäße z. B. als Folge des Diabetes mellitus.
Makro- mikrovaskulär : die großen und kleinen Blutgefäße betreffend
Metabolisches Syndrom : stoffwechselbedingte Veränderungen, die verschiedene
Krankheitsbilder bzw. chronische Erkrankungen zur Folge haben z. B. Diabetes
mellitus, Herz- Kreislauferkrankungen, Adipositas .
Monotherapie : Alleinbehandlung z. B. mit einem Medikament
Monozygot : eineiig
Nichtinsulinotrope Antidiabetika : Medikamente (Tabletten), die keine verstärkte
Insulinsekretion der Bauchspeicheldrüse verursachen.
Orale Antidiabetika : Medikamente in Tablettenform, die bei Diabetes mellitus Typ 2
zur Blutzuckersenkung eingesetzt werden (Wirkstoffgruppen sind dabei z. B.
Metformin, Sulfonylharnstoff).
Patientenpräferenz : vorrangiger Patientenwunsch
Pfortader : große Vene, die das gesamte aus den Bauchorganen zurückfließende
venöse Blut sammelt und der Leber zuführt. Das von der Bauchspeicheldrüse
abgegebene Insulin erreicht über die Pfortader die Leber und hemmt damit die
Glukoneogenese der Leber.
Physiologisch : die Physiologie (Lebensvorgänge eines Gesunden) betreffend.
Postprandial : nach dem Essen betreffend; z. B. der Blutzuckerwert nach einer
Mahlzeit.
Präprandial : vor dem Essen betreffend ; z. B. der Blutzuckerwert direkt vor der
Mahlzeit.
Progredienz : in der Medizin die Voraussage zum Fortschreiten einer Erkrankung
RSA-ÄndV : Risiko-Struktur-Ausgleich-Änderungsvertrag
Subkutan : unter der Haut. Die Injektion von Insulin erfolgt i.d. Regel subkutan.
Vaskulär : med. das Gefäß betreffend.
1. Vorwort
In der Schule lernen wir oft Dinge, von denen wir zunächst glauben, dass wir sie nie
beherrschen werden. Ich denke, dass es so auch mit dem Wissen um den Diabetes ist.
Beim Diabetes handelt es sich um eine Krankheit, deren wichtigste Kriterien und
Behandlungsmöglichkeiten der Laie bzw. der Betroffene innerhalb kürzester Zeit
kennenlernen kann, wenn er darin adäquat geschult wird.
In meiner eigenen Familie ist der Typ 2 Diabetes bei meinem Großvater festgestellt
worden. Der Umgang mit der Erkrankung im Alltag meines Großvaters und innerhalb
unserer Familie hat mich dazu bewegt, mehr über den Diabetes mellitus in Erfahrung
zu bringen. Besonderes Interesse haben dabei die medikamentöse Behandlung,
speziell die Möglichkeiten der Insulintherapie bei mir geweckt, die ich auch zum
Schwerpunkt meiner Facharbeit machen möchte, dabei werden Vor- und Nachteile
einer Insulintherapie für den Diabetiker näher beleuchtet. Auch die derzeitige politische Diskussion im Gesundheitswesen um Medikamente und Kosten soll an entsprechenden
Stellen einbezogen werden. Zum besseren Verständnis gehe ich in meiner Arbeit über
die Beschreibung der Physiologie auf die Therapiemöglichkeiten mit Insulin ein, um sie
abschließend in ihrem therapeutischen Nutzen zu bewerten.
Ich beschränke mich dabei aber ausschließlich auf den Typ 2 Diabetes, da dieser die
Bezeichnung „Volkserkrankung Diabetes" prägt: 5-8% der Gesamtbevölkerung
Deutschlands sind an Diabetes erkrankt, davon sind 90% Typ 2 Diabetiker. In der
Altersverteilung sind allein 25% der Diabetiker 61-70 Jahre alt und 50% älter als 70
1 Prof. Dr. Christoph Rosak, et al., Angewandte Diabetologie, UNI- MED Verlag, Bremen, 2005, S. 30, Tab.1.4.
2. Einleitung
2.1. Zur Situation des Typ 2 Diabetes in Deutschland
Gegenwärtig geht man davon aus, dass ca. 5-6 Millionen Typ 2 Diabetiker in Deutschland leben und die Zahl weiter ansteigen wird. Der Anteil nicht erkannter
Diabetiker wird dabei auf ca. 1% geschätzt. Rund 10% der Typ 2 Diabetiker sind zur
Zeit nicht älter als 50 Jahre. Ein Anstieg ist zu erwarten, da unter Kindern und
Jugendlichen vermehrt Übergewicht und Adipositas auftreten, welche als metabolische
Risikofaktoren für den Typ 2 Diabetes bezeichnend sind. Es ist davon auszugehen, dass
sich auch in Deutschland bis zum Jahr 2010 die Zahl der Diabetiker verdoppeln wird,
dabei sind neben dem erwähnten Übergewicht auch Bewegungsarmut, eine
verlängerte Lebenserwartung, genetische Voraussetzungen und eine bessere und
frühere Diabetes-Diagnose die Hauptgründe. Darüber hinaus zeigen bis zu 50% der
Typ 2 Diabetiker bei der Erstdiagnose bereits diabetische Gefäßschäden, die unser
Gesundheitssystem für die Zukunft zusätzlich belasten.2
2.2. Angaben zu Kosten des Diabetes mellitus im Gesundheitswesen
Analysen für das Jahr 2001 auf Daten der Versichertenstichprobe AOK Hessen, KV
Hessen zeigen die aktuelle Dimension der Diabeteskosten in Deutschland. In der
KODIM Studie der pmv-Forschungsgruppe (Universität Köln) wurden dabei die rein durch den Diabetes bedingten Kosten in Deutschland ermittelt und veröffentlicht:3,4 Abb. 1
3 Ergebnisse der KODIM Studie, Auszug Vortrag Köster, :Jahrestagung DDG 2004, Folie 10
2 Hausärztliche Leitlinie "Therapie des DM Typ 2", Version 2.02, 2004, S. 4 ff. 3 Ergebnisse der KODIM Studie, Auszug Vortrag Köster, Jahrestagung DDG 2004, Folien 10+12 4 Ergebnisse der KODIM Studie, Auszug Vortrag Ferber, Jahrestagung DDG 2004, Folie 15
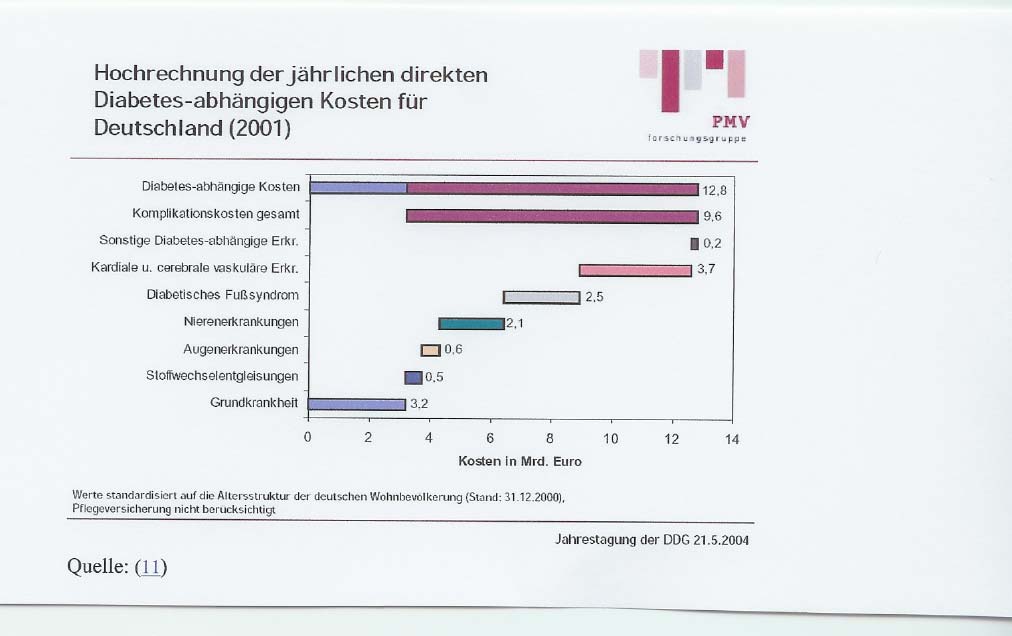
3 Ergebnisse der KODIM Studie, Auszug Vortrag Köster, :Jahrestagung DDG 2004, Folie 12
4 Ergebnisse der KODIM Studie, Auszug Vortrag Ferber, Jahrestagung DDG 2004,
Datengrundlage der Studie waren 26.971 Typ1 und Typ 2 Diabetiker, davon 44 %
männlich und 56% weiblich. Das Durchschnittsalter lag bei 68 Jahren. Die Patienten
waren wie folgt therapiert: 16% mit Insulin, 11% mit Insulin und oralen Antidiabetika,
44% nur orale Antidiabetika, 29% ohne Antidiabetika. Der Beobachtungszeitraum lag
zwischen 1998 und 2002. Als Endergebnis konnte die Studie aufzeigen, dass als Folge
des Diabetes mellitus die Spätschäden die größten Kosten im Gesundheitswesen in
Deutschland verursachen. Dies sind kardiale und cerebrale vaskuläre Komplikationen,
das diabetische Fußsyndrom und Nierenerkrankungen. Antidiabetika machen lediglich
10% der Kosten aus, ca. 78% der Kosten entfallen auf die Begleiterkrankungen und
Komplikationen. Das Ergebnis macht auch deutlich, dass alle Behandlungsmethoden
für den Diabetiker optimal ausgerichtet sein müssen, sodass auf Dauer Spätschäden für ihn verhindert bzw. verzögert werden. Das statistische Bundesamt geht in seinem
Gesundheitsbericht für Deutschland sogar von einer Lebenszeitverringerung von 15-20
Jahren bei der Diagnosestellung im Alter von 20-30 Jahren, von 10-13 Jahren bei neu
diagnostizierten Diabetikern der Altersgruppe der 30-40 Jährigen und 2-5 Jahren bei
über 65-Jährigen aus. Die verringerte Lebenserwartung wird dabei besonders auf Herz-
und Gefäßschäden zurückgeführt, die mit einer schlechten Blutzuckerkontrol e
zusammenhängen. Zusätzliche Risiken, wie Übergewicht, Bewegungsarmut, Rauchen,
Fettstoffwechselstörungen und Bluthochdruck begünstigen die negative Prognose. 5
2.3. Behandlungsrichtlinien für den Arzt
Für die Behandlung des Typ 2 Diabetes stehen dem Arzt
• die Nationale Versorgungs-Leitlinie: Diabetes mellitus Typ 2 und • das Disease Management Programm Diabetes mellitus (DMP): Strukturiertes Behandlungsprogamm für Typ 2
in seiner Praxis zur Verfügung. Beide geben dem Arzt eine Orientierung in Bezug auf
die Therapieziele, die Therapiestufen, die Medikamentenwahl, die Vermeidung und den
Umgang mit Folgekomplikationen, sowie die Schulung seiner Patienten.
Die Therapieziele sind dabei wie folgt definiert:6
Therapieziele gemäß Nationaler Versorgungsleitlinie1 Diabetes mellitus
Typ 2, Praxis-Leitlin
ien der DD
Deutsche Diabetes Gesellschaft) 2
makro-/ mikroangiopathisches Risiko
Blutglukose
4,4 – 5,5
5,5 – 6,0
nüchtern sowie
80 – 100
100 – 110
4,4 – 7,5
7,5 – 9,0
80 – 135
135 – 160
6,5 – 7,5
6 tisches Bundesamt, Gesundheitsbericht für Dtschld, Statistisches Bundesamt Wiesbaden,1998
Nation 1: Mod. nach National
ale Versorgunge Ver
slei sorgungs-Leitlinie D
tlinie: DM Ty iabetes mellitus T
p2, 1. Aufl.,2 yp 2; 1. Auflag
002, S.8 e-Mai 2002; Herausgeber: BÄK, AkdÄ,
DDG FDS DGIM AWMF;
6 Nationale Versorgungsleitlinie: DM Typ2, 1. Aufl.,2002, S.8
So sollen Blutzuckerwerte in einem möglichst niedrigen, normnahen Risikobereich
liegen (grün), damit die unter 2.2. benannten Folgeschäden möglichst gering gehalten
werden. Um die Therapieziele zu erreichen, hat der Arzt die Möglichkeit den Patienten nach einem strukturierten Stufenplan zu behandeln:
Der Stufenplan ist so aufgebaut, dass der Arzt mit einer nicht medikamentösen
Therapie (Ernährungstherapie, Gewichtsreduktion und Bewegung) beginnt,
stufenweise zur Medikation übergeht, wobei erst mit Tabletten behandelt wird, dann
mit Insulin kombiniert wird, und schließlich in einer reinen Insulintherapie endet. Die
Übergänge zu den einzelnen Stufen, werden durch den HbA1c – Wert bestimmt, der
unter 7,0% liegen sollte.
Auf dem Weg durch den Stufenplan wird der Patient individuell durch
Schulungsmaßnahmen begleitet.7
% Interve
v ntion ab 7,0%
Bei HbA1c > 7,0
Erstes orales An
M notherapie mit Metfo
i s orales
(In alphabetischer Reihenfolge)
e scher Reihenfolge)
Glitaz
Glinide oder
Glukosi
s dasehemmer
• Bedtime-Insulin plus Metformin
Glitaz
(SH / Glinide)
• präprandial kurzwirkendes
Insulin, abends Metformin
• Konventionelle (CT) / intensiviert
A c > 7,0%
a h 3 Monat
konventionelle (ICT) Therapie
+ Insulin
Zusätzlich Bedtime-Verzögerungs-Insulin
Insulintherapie CT / ICT / Insulinpumpe
Natio Nationale Versorgungsleitlinie: DM Typ 2, 1. Aufl., 2002, S.9+ 10
, Suppl.2 (M DM Typ
ai 2002) S.12- 2, 1
. Aufl., 2002, S.9+ 10
*Die Kombination von Sulfonylharnstoffen und Metformin wird zur Zeit häufig angewendet.
Neuere Studien ergaben Hinweise auf negative kardiovaskuläre Auswirkungen dieser Kombination
Ergänzend dazu gibt das DMP für Typ 2 eine Empfehlung für die medikamentösen
Maßnahmen: „Vorrangig sollen unter Berücksichtigung der Kontraindikationen und
7 Nationale Versorgungsleitlinie: DM Typ 2, 1. Aufl., 2002, S.9+ 10
Patientenpräferenzen Medikamente zur Blutzuckersenkung verwendet werden, deren
positiver Effekt und deren Sicherheit im Hinblick auf die Erreichung. der genannten
Therapieziele in. kontrollierten Langzeitstudien nachgewiesen wurden. Es handelt sich in Monotherapie hierbei um folgende Wirkstoffgruppen zur blutzuckersenkenden
Behandlung: Insulin, Sulfonylharnstoffe, Biguanide. Nutzen und Sicherheit folgender
Medikamente sind in. kontrollierten Langzeitstudien nachgewiesen: Human- oder
Schweineinsulin, Glibenclamid und Metformin."8
In diesem Zusammenhang sei angemerkt, dass tierisches Insulin (Semilente® von
Novo Nordisk) nur noch bis Ende 2006 verfügbar ist.
Mit einer Änderung des 12. RSA-ÄndV (Risiko-Struktur-Ausgleich-Änderungsvertrag) im
August 2005 wurden auch Insulinanaloga in die Empfehlung aufgenommen, wobei der
Arzt ihren Einsatz begründen muss. Grundsätzlich muss die „Behandlung nach dem
aktuellen Stand der medizinischen Wissenschaft unter Berücksichtigung von
evidenzbasierten Leitlinien oder nach der jeweils besten, verfügbaren Evidenz sowie
unter Berücksichtigung des jeweiligen Versorgungssektors" 9 erfolgen.
3. Hauptteil
Wie man aus der Einleitung entnehmen kann, ist die Behandlung des Diabetes Typ 2
sehr komplex und muss auf den Patienten abgestimmt sein. Sobald der Arzt
Medikamente (Tabletten, Insulin) einsetzt, erhält er dafür Empfehlungen, wobei er den
Einsatz von Innovationen, z.B. für gentechnologisch abgewandelte Insulinanaloga,
begründen muss. Insulin ist der einzige Wirkstoff des Körpers, der den Blutzucker
senkt, deshalb möchte ich mich mit den Möglichkeiten der Insulintherapie weiter
auseinandersetzen.
Zum besseren Verständnis sollen dafür zunächst das Krankheitsbild des Typ 2
Diabetikers, sowie die Wirkung von Insulin erklärt werden:
3.1. Das Krankheitsbild: Diabetes mellitus Typ 2
Definiert wird der Diabetes mellitus Typ 2 als eine Störung der Insulinsekretion, als
auch der Insulinresistenz der Zielgewebe, wie Skelettmuskulatur, Leber und
Fettgewebe. Risikofaktoren für einen Typ 2 Diabetes sind z.B. genetische Grundlagen: 8 Zitat aus: DMP Vertrag Hessen, Diabetes mellitus Typ 2, nach § 137 f SGB Vi.V.m. § 28 f Abs. 2 RSAV, 2003, Anlage 12, S. 2+ 3 9 Zitat aus: DMP Vertrag Hessen, Diabetes mellitus Typ 2, nach § 137 f SGB Vi.V.m. § 28 f Abs. 2 12. RSA- ÄndV, 2005, Anlage 12, 1.5. ff

sollte bei monozygoten Zwillingen ein Typ 2 Diabetes eintreten, so weisen
diesen zu 90% beide Geschwister auf.
70-80% der Kinder, deren beide Elternteile an Diabetes mellitus erkrankt sind, entwickeln ebenfalls einen Diabetes. Ist nur ein Elternteil betroffen, beträgt das
Risiko für ein Kind bis zu 60%.
betrachtet man das nähere Verwandtschaftsumfeld von Typ 2 Diabetikern, so
tritt auch hier die Erkrankung deutlich häufiger auf (bis zu 38%) als
angenommen, vorausgesetzt die Kinder oder nahen Verwandten erreichen das
Gefährdungsalter.10
Zusätzliche negative Einflüsse sind Adipositas (BMI > 27 kg/m²), mangelnde
Bewegung, Alter > 45 Jahre, Diabetes in der Schwangerschaft, Geburtsgewicht eines
Kindes über 4500 g, Bluthochdruck > 140/90 mmHg und veränderte Blutfettwerte
(HDL-Cholesterin < 35 mg/dl, Triglyzeride > 250mg/dl)11. Die Verflechtungen dieser
Risiken bezeichnet man seit den 60er Jahren als sogenanntes „Wohlstands- bzw.
Metabolisches Syndrom". Gekoppelt mit dem Diabetes mellitus Typ 2, führt dies zu
Gefäßkrankheiten aller Art (Herz-Kreislauferkrankungen) und einem erhöhten
Sterblichkeitsrisiko der Betroffenen.
Der Diabetes mellitus Typ 2 ist eine fortschreitende nicht heilbare Erkrankung, die in Phasen voranschreitet:
Aus: Insulin jetzt - Dietmar Abetes braucht Hilfe, CD Version 1.05, Fortbildungsinitiative von
Sanofi - Aventis Deutschland GmbH, Folie Nr. 30
10 Prof. Dr. Christoph Rosak, et al., Angewandte Diabetologie, 2005, S. 30 ff. 11 Sonderdruck: Harrisons Innere Medizin 2, 15. Aufl. Kapitel 333, Diabetes mellitus, Berlin, ABW- Wissenschaftsverlag, 2002, S. 3
In dem Moment, wo der Arzt die Diagnose Diabetes mellitus erstellt, hat der Betroffene
bereits über mehrere Jahre einen sogenannten Prae-Diabetes entwickelt. Da die
Mehrzahl der Typ 2 Diabetiker übergewichtig ist (> 80%), reagieren Muskulatur und Leber vermindert auf das eigene Insulin (Abnahme der Insulinsensitivität), es entsteht
eine Insulinresistenz. Diese führt gleichzeitig dazu, dass die Bauchspeicheldrüse
vermehrt Insulin ausschüttet (Anstieg der Insulinsekretion), ohne jedoch senkend auf
den Blutzucker einzuwirken (Blutzuckeranstieg). Dies bedeutet, dass der Typ 2
Diabetiker eine Hyperinsulinämie hat, aber trotzdem einen relativen Insulinmangel, da
offensichtlich das gesamte produzierte Insulin nicht wirksam ist. Im Zustand des Prae-
Diabetes entwickelt der Patient bereits schon erste mikro- und makrovaskuläre
Erkrankungen, die da sind:
Erkrankungen der Augen und Nieren, Herzerkrankungen, Gefäßschäden aller Art,
Nervenschädigungen und den diabetischen Fuß. Bleibt der Diabetes unbehandelt, so
stellt die Bauchspeicheldrüse nach und nach ihre Tätigkeit ein, der Blutzucker steigt
weiter an, die Insulinsensitivität der Zielorgane nimmt weiter ab und die
Negativentwicklung der Folgeerkrankungen ist nicht mehr aufzuhalten.
Die Aufgabe des Arztes besteht darin, das jeweilige Stadium der Erkrankung für den
Patienten zu erkennen und seine Therapie diesem anzupassen, damit bestehende Folgeerkrankungen verzögert bzw. noch nicht vorhandene verhindert werden. Alle
Maßnahmen, die der Arzt trifft (mit und ohne Medikamente), müssen somit auf eine
möglichst optimale Insulinwirkung beim Patienten abzielen, indem dessen
körpereigenes Restinsulin genutzt und evtl. extern durch Tabletten und zusätzliches
Insulin unterstützt werden kann, damit sie der Physiologie eines Gesunden nahe
3.2. Was ist Insulin und was bedeutet physiologische Insulinwirkung?
Das Hormon Insulin besteht aus Eiweiß und wird in den Langerhanschen Inseln (B-
Zellen) der Bauchspeicheldrüse gebildet. Von dort aus wird es direkt über die Pfortader
zur Leber und weiter in das Blutgefäßsystem abgegeben. Die Bauchspeicheldrüse
produziert beim gesunden Erwachsenen in 24 Stunden ca. 40 Einheiten Insulin (1 IE
Insulin besteht aus zwei Aminosäureketten, einer A-Kette mit 21 Aminosäuren und
einer B-Kette mit 30 Aminosäuren. In beiden Ketten gibt es sechs Cystein- Aminosäuren, die durch Disulfidbrücken verbunden sind. Zwei Disulfidbrücken werden
zwischen den beiden Ketten gebildet und verbinden diese somit zu einem Molekül. Die
dritte Disulfidbindung wird innerhalb der A-Kette geknüpft. Man unterscheidet zwischen
tierischen Insulinen (Schweine- bzw. Rinderinsulin), Insulin des Menschen
(Humaninsulin) und davon gentechnologisch abgewandelte Insuline (Insulinanaloga).
Die Unterschiede dieser Insuline ergeben sich aus gleichen und abweichenden Aminosäuren innerhalb der Ketten (s. Abb. 7):
Primärstruktur von Humaninsulin und der
Pr imär str uktur von Humaninsulin und der
Humaninsulinanaloga
A minosäure-Position
Ti erische InsulineA-Kette
* -Myristinsäure
13 aus Apidra- Insulin glulisin: Daten, Fakten, Folien, Sanofi Aventis Dtschld. GmbH, Juli 2005, Folie 16
Tierische Insuline werden in Deutschland nur noch selten eingesetzt, da die
Antikörperreaktionen bei den Patienten groß sind und der Reingewinn an Insulin aus
der tierischen Bauchspeicheldrüse den hohen Bedarf nicht mehr deckt. In der Regel
werden heute Humaninsuline und Insulinanaloga verwendet, da diese von der
Pharmaindustrie durch den Einsatz von E. coli Bakterien schneller und in ausreichend
großen Mengen hergestellt werden können.
Alle Insuline werden zuerst als Vorläufermoleküle synthetisiert, die in einem
Reifungsprozess in aktive Insuline umgewandelt werden: Von der ersten Stufe, dem
Prä-Pro-Insulin, wird an der verlängerten B-Kette eine Aminosäureabfolge beim
Durchtritt durch die Membran des Endoplasmatischen Reticulums abgespalten. Das so entstandene Proinsulin (Zweite Stufe) besteht aus einer B-Kette, die über ein
sogenanntes C-Peptid mit der A-Kette verknüpft ist.
Im Golgi-Apparat wird das C-Peptid durch Enzyme abgespalten und es entsteht reifes
aktives Insulin (Endstufe), welches freigesetzt wird. 14,15,16,17
Im Anhang dieser Arbeit sind die für Deutschland relevanten Insulinpräparate und Herstellerfirmen aufgelistet (s. Anhang, Abb.1)18.
Um die nachfolgend beschriebenen Insulintherapien für den Typ 2 Diabetes verstehen
zu können, bedarf es zunächst einer allgemeinen Erläuterung der
Stoffwechselvorgänge, die durch Insulin beim gesunden Menschen beeinflusst werden
Fettgewebe
- Glukoneogenese ↓
- Glykogenolyse ↓
- Aufnahme freie Fettsäuren ↑
- Glucoseaufnahme ↑
- Glykogensynthese ↑
- Glucoseaufnahme ↑
- Insulinbiosynthese ↑ - erh ä lt ß - Zellmasse
Dr. Götz Use: Medical Education: Workshop Lantus u. die ß- Zellfunktion, sanofi-aventis Dtschl. GmbH, 2005, Folie 3,
leicht verändert
Insulin spielt beim Stoffwechselgesunden eine zentrale Rolle in der Steuerung des
Zucker- und Fettstoffwechsels. In der Leber wird der Zucker, unterstützt durch eine
erhöhte Insulinkonzentration, in Form von Glykogen gespeichert (Glykogensynthese) .
Die Glykogenolyse wie auch die Glukoneogenese der Leber werden unterdrückt und
vermindert, dies gilt besonders in der Nacht für die Glukoseausschüttung aus der
zusammengefasst aus:14 Mehnert, Standl, Usadel, Diabetologie in Klinik und Praxis, 4. Aufl. Stuttgart, New York, Thieme Verlag, 1999. 15 Helmut Schatz: Diabetologie kompakt - Grundlagen und Praxis, 3.Aufl., Stuttgart, New York, Thieme Verlag, 2004 16 Standl, Mehnert: Das große TRIAS - Handbuch für Diabetiker, Stuttgart, Thieme Verlag, 1998 17Rosak et al.: Angewandte Diabetologie, 4. Aufl., Bremen, UNI-MED Verlag, 2005 18 v. Kriegstein: Insulintabelle, Stand Dezember 2004, aus Diabetes und Stoffwechsel, Zeitschrift für angewandte Diabetologie, Kirchheim Verlag, Mainz, 2004
Leber. Im umliegenden Fett- und Muskelgewebe wird die Glukoseaufnahme aus dem
Blut für die Energieleistungen der Zelle angeregt. Im Zusammenspiel der umgebenden
Insulinkonzentration mit der Blutzuckerkonzentration wird der Reiz auf die Sekretion des Insulins in der Bauchspeicheldrüse reguliert. Es bestehen somit Mahlzeiten
bedingte Maxima und Minima zwischen den Mahlzeiten, bei körperlicher Belastung und
Dementsprechend gestaltet sich die Insulinsekretion eines Gesunden wie folgt:
• Eine kontinuierliche Basalinsulinversorgung mit ca. 1- 2 Einheiten Insulin
pro Stunde. Dies ist nötig, um im Gehirn und den Muskeln eine permanente
Glukoseaufnahme zu gewährleisten und die Glukoseproduktion in der Leber
zu steuern (Abb.9).
• Zusätzliche Bereitstellung von Insulineinheiten durch Glukoseaufnahme mit
den Mahlzeiten (Mahlzeiteninsulin). Dies geschieht in 2 Phasen (Abb. 10):
1. Schneller starker Ausstoß innerhalb weniger Sekunden, Wirkgipfel nach
5 Minuten und Phasenende nach 10 Minuten.
2. Dem folgend ein langsamer und über längere Zeit (bis 120 Minuten)
andauernder Insulinausstoß auf niedrigerem Niveau, um den Blutzucker
im Normbereich zu halten.
Insulinsekretion beim Gesunden
Frühstück Mittagessen Abendessen
Insulin zu retion
Zeit 4:00 8:00 12:00 16:00 20:00 24:00 4:00 8:00
veränderte Abb. aus: Prof. Dres. Standl, Mehnert, Das große TRIAS-Handbuch f. Diabetiker,Stuttgart,
Thieme -Verlag, 1998, S. 128
21 aus Pratley RE, Weyer C, The role of impaired early insulin secretion in the pathogenesis of type 2
diabetes mellitus (Review), Diabetologia 2001, 44: 929-945.
Im Unterschied zum Nichtdiabetiker ist beim Typ 2 Diabetiker aufgrund einer erhöhten
Insulinresistenz und einer schlechteren Insulinsensitivität der Hauptzielorgane (Leber,
Muskulatur, Fettgewebe) die Basalinsulinversorgung und die Insulinausschüttung zu
den Mahlzeiten erhöht, ebenso auch seine Nüchternblutzuckerwerte und
Blutzuckerwerte zu und nach den Mahlzeiten. Auch alle Phasen der Insulinsekretion
sind gestört, d.h. die erste Phase entfällt und die zweite verläuft auf niedrigerem
Niveau (Abb.11).
C amp ; erst
s e und zweite Ph
2 Diabetiker
verändert aus Stumvoll ,M. et al , Hormone Metab.
Res. 2000; 32:230-232
Eine vom Arzt verordnete Therapie mit Tabletten bzw. Insulin kann den Normalzustand
eines Gesunden nicht wieder herstellen, sondern kann sich den beschriebenen
physiologischen Vorgängen nur annähern, da der Diabetes mellitus Typ 2 eine fortschreitende chronische Erkrankung ist. Ziel einer jeden Therapie muss sein, die
Blutzuckerwerte so normnah wie möglich einzustellen, um das Risiko für diabetische
Spätfolgen so gering wie möglich zu halten.
Nachfolgend werden gängige Insulintherapien vorgestellt, die eine gute
Stoffwechseleinstellung für den Typ 2 Diabetiker in Aussicht stellen.
3.3. Insulintherapien für Typ 2 Diabetiker, Vor- und Nachteile
Beim Einsatz von externen Insulin muss seine Funktion in der Wirkung auf den
Blutzucker beachtet werden. Das sogenannte Basalinsulin (Verzögerungsinsulin) dient
dem Glukosegleichgewicht, d.h. der Aufrechterhaltung eines normalen
Nüchternblutzuckers (80–120 mg/dl) und der Hemmung der Glykogenolyse und der
Glukoneogenese in der Leber über 24 Stunden. Das so bezeichnete Bolusinsulin
(Normalinsulin) dient der direkten Glukoseabsenkung bei der Nahrungsaufnahme und
somit der Korrektur erhöhter Blutzuckerwerte. Beide Insuline werden subkutan
gespritzt und können in verschiedenen Therapiemöglichkeiten eingesetzt werden.
3.3.1. Eine basal unterstützte Insulintherapie in Kombination mit Tabletten
23 Aus Insulin Jetzt – Dietmar Abetes braucht Hilfe, CD Version 1.05, Fortbildungsinitiative, sanofi- aventis Dtschld.
GmbH, Folie Nr. 22
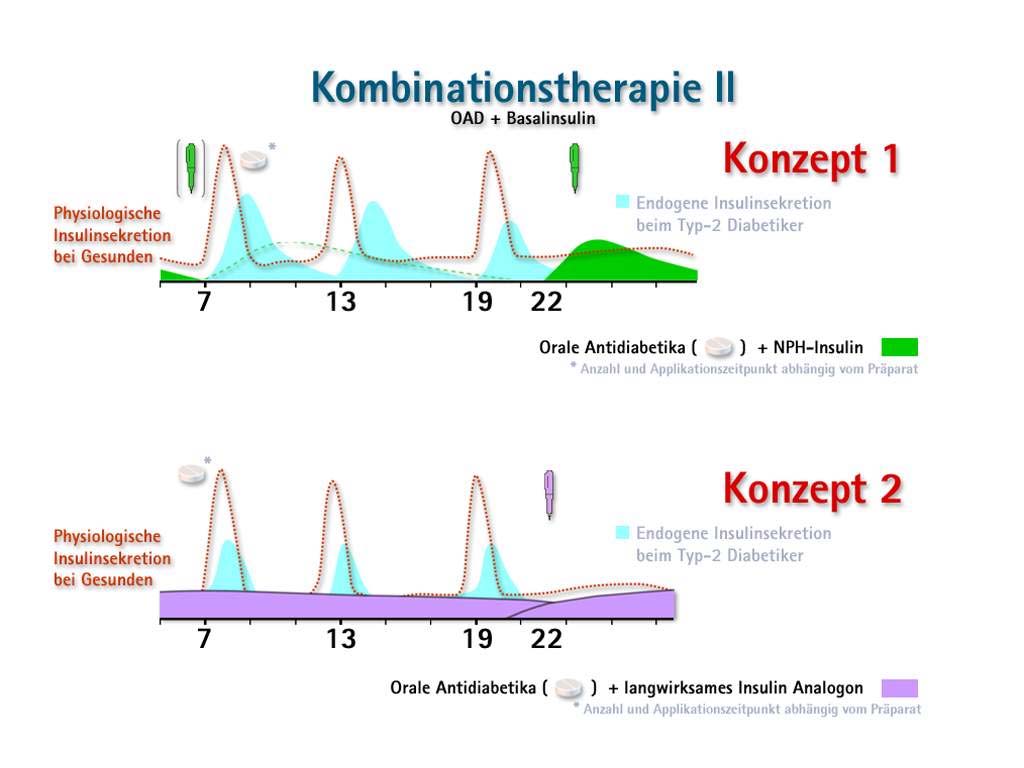
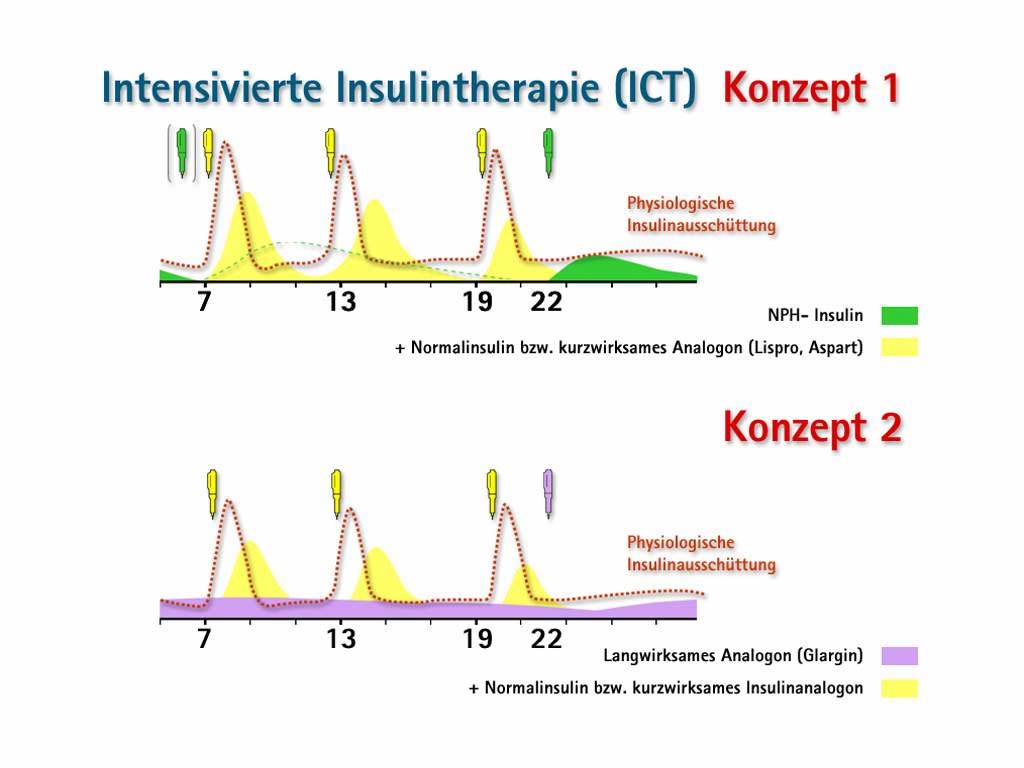
In der Abbildung 12 sind zwei Therapiekonzepte mit Basalinsulinen in Kombination mit
Tabletten dargestellt.
Im ersten Konzept wird ein klassisches Verzögerungsinsulin, das NPH-Insulin (Neutral-Protamin-Hagedorn-Insulin), einmal zur Nacht (22 Uhr) gespritzt und mit einem oralen
Antidiabetikum am Tag kombiniert. Dieses Insulin (grüne Kurve) hat eine Wirkdauer
von ca. 10-16 Stunden mit einem Wirkmaximum nach 4–6 Stunden. Möglich ist auch
eine zweite Injektion am Morgen (7 Uhr). Wie man an der Grafik erkennen kann,
entspricht der Kurvenverlauf des Verzögerungsinsulins nicht der physiologischen
konstanten Basalinsulinversorgung eines Gesunden (rote Kurve). Durch das
Wirkmaximum nach 4–6 Stunden kann es zwischen 2 und 4 Uhr morgens zu einem
erhöhten Insulinpeak kommen, welcher die Gefahr einer Hypoglykämie
(Unterzuckerung) für den Patienten mit sich bringt. Da dieser in der Regel zu dieser
Zeit schläft, entsteht für den Diabetiker ein Risiko der Stoffwechselentgleisung.
Nachteilig ist auch, dass man mit einer Wirkdauer von 10–16 Stunden nicht
ausreichend gute Nüchternblutzuckerwerte in den frühen Morgenstunden erreichen
kann, was dann zu erhöhten Blutzuckerwerten (Hyperglykämie) führt.
Um die erhöhten Blutzuckerwerte zu den Mahlzeiten zu korrigieren (Maxima der roten
Kurve), werden Tabletten eingenommen, in diesem Fall z.B. ein Sulfonylharnstoff (Glimepirid), der durch den Glukosereiz zu den Mahlzeiten die Bauchspeicheldrüse zu
einer höheren eigenen Insulinproduktion anregt. Der Vorteil ist hier, dass nur eine
Tablette am Morgen nötig ist.
Im zweiten Konzept wird der Sulfonylharnstoff mit einem langwirksamen
Insulinanalogon (Insulin Glargin) kombiniert. Auch dieses Insulin (violette Kurve) wird
um 22 Uhr gespritzt, hat aber eine Wirkdauer über 24 Stunden. Wie man an der Grafik
sehen kann, hat dieses Basalinsulin ein flaches Wirkprofil, ohne einen ausgeprägten
Insulinpeak und kommt damit der physiologischen Basalinsulinversorgung eines
Gesunden nahe. Die Gefahr nächtlicher Hypoglykämien ist damit fast unmöglich und
auch am Morgen sind gute Nüchternblutzuckerwerte ohne Hyperglykämien zu
erwarten. Dies bedeutet auch, dass der Patient ein besseres Blutzuckertagesprofil
erreichen kann und seine Blutzuckerwerte zu den Mahlzeiten niedriger ausfallen, dem-
entsprechend auch die Tablettendosierung.
Vorteil beider Konzepte ist die leichte Handhabung der Therapie: nur 1-2 Injektionen
am Tag. Regelmäßige Blutzuckermessungen sind nur in der Einstellungsphase nötig, bei feststehender Basalinsulindosis sind sie nicht mehr unbedingt täglich nötig. Der Arzt
kann die Dosis nach dem jeweiligen Nüchternblutzucker festlegen, sollte sie aber
vierteljährlich überprüfen und gegebenenfalls immer wieder anpassen. Nach den
nationalen Versorgungsleitlinien für den Typ 2 Diabetes sollten nicht mehr als zwei
orale Antidiabetika mit Basalinsulin kombiniert werden.
Zu beachten ist, dass eine Kombinationstherapie nur zeitlich begrenzt ist, da der Diabetes mellitus Typ 2 eine fortschreitende Erkrankung ist und diese Therapie später
in eine intensivierte Insulintherapie übergehen muss.24,25
3.3.2 Die alleinige Behandlung mit Insulin (CT/ICT)
Innerhalb einer reinen Insulintherapie gibt es zwei Möglichkeiten, eine Behandlung mit
einem Mischinsulin und eine intensivierte Insulinbehandlung, getrennt in der
Anwendung von Mahlzeiteninsulin und Basalinsulin.
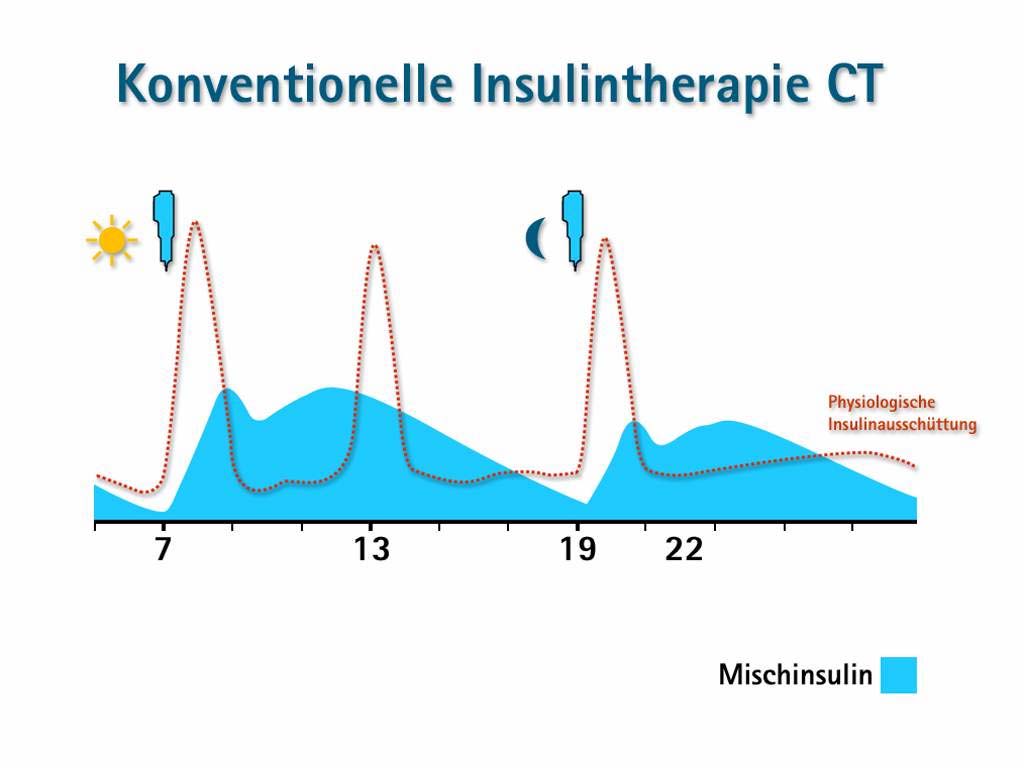
Die Behandlung mit Mischinsulin, auch konventionelle Insulintherapie (CT) genannt,
bedient sich einer festen Mischung aus einem Anteil Normalinsulin (25-30%) und
einem Anteil NPH- Insulin (70-75%). Mischinsulin wird in der Regel nur ein- oder
zweimal am Tag injiziert (siehe Abb. 13):
aus Insulin Jetzt- Dietmar Abetes braucht Hilfe, CD Version 1.05, Fortbildungsinitiative, sanofi - Aventis Dtschld.
GmbH, Folie Nr. 16
24,25 zusammengefasst nach Prof. Dr. Christoph Rosak et al., Angewandte Diabetologie, UNI - MED Verlag AG, Bremen, 2005, S. 140 ff. und nach Mehnert, Standl, Usadel, Diabetologie in Klinik und Praxis, 4. Aufl., Stuttgart, New York, Thieme Verlag, 1999, S. 182 ff.
Dies geschieht vor dem Abendessen und vor dem Frühstück. Das Spritzen am Abend
ist nötig, damit die Blutzuckerwerte in der Nacht und am Morgen nicht zu hoch liegen.
Die Handhabung ist einfach, da die Dosis festgelegt ist und nur zweimal Insulin gespritzt werden muss. Regelmäßige Blutzuckermessungen sind nur in der
Einstellungsphase nötig.
Wie man an der Grafik erkennen kann, verläuft der Kurvenverlauf des Mischinsulins
(blaue Kurve) nicht physiologisch. Bei der Insulingabe zum Abendessen fällt der
Insulingipfel zu niedrig aus und in der Nacht birgt ein zweiter Insulingipfel die Gefahr
einer Hypoglykämie. Bei der Injektion am Morgen ist die Insulinmenge abermals
niedrig und zwischen Frühstück und Mittagessen kommt es zu einem erneuten
Insulinanstieg. Für den Patienten bedeutet dies, dass er mehrmals am Tag essen muss
(5-6 kleine Mahlzeiten pro Tag), um der Wirkung des Insulins entgegenzutreten.
Dieses starre Regime kann zur Folge haben, dass der Patient unter dieser Therapie an
Gewicht zwangsläufig zunimmt. Essenszeiten und Nahrungsmengen sind streng
einzuhalten und es ist keine eigenständige Insulinanpassung möglich.27,28,29
Mehr Flexibilität bietet dagegen die intensivierte Insulinbehandlung (Abb. 14):
30 aus Insulin Jetzt - Dietmar Abetes braucht Hilfe, CD Version 1.05, Fortbildungsinitiative, sanofi-aventis Dtschld. GmbH, Folie Nr.18
27,28,29 zusammengefasst nach Prof. Dr. Christoph Rosak et al., Angewandte Diabetologie, UNI - MED Verlag AG, Bremen, 2005, S. 155 , nach Mehnert, Standl, Usadel, Diabetologie in klinik und Praxis, 4. Aufl., Stuttgart, New York, Thieme Verlag, 1999, S. 197 ff. und nach Standl, Mehnert, Das große TRIAS - Handbuch für Diabetiker, Stuttgart, Thieme Verlag, 1998 S. 143 ff.
In der Anwendung von Basal- und Bolusinsulin sind zwei Konzepte möglich. Im ersten
spritzt der Patient Basalinsulin in Form von NPH-Insulin (grüne Kurve) einmal zur Nacht
und bei Bedarf auch am Morgen. Das Bolusinsulin (ein Normalinsulin oder ein kurzwirksames Insulinanalogon) wird zu den Mahlzeiten (gelbe Kurven) gegeben,
wobei das Verhältnis von Normal- zu Basalinsulin ca. 55:45% beträgt. Der
Basalinsulinanteil soll niedriger gehalten sein, damit von ihm keine eigene
blutzuckersenkende Wirkung von ihm ausgeht. Aus diesem Grund können auch die
Mahlzeiten je nach Bedarf zeitlich verschoben werden und mit dem Einsatz von
Normalinsulin verstoffwechselt werden.
Bei der Verwendung von NPH-Insulin sind die unter Punkt 3.3.1 zusammengefassten
Merkmale zur Wirkdauer und zum Wirkmaximum identisch und zu beachten. Da man
mit dem NPH-Insulin die physiologische Basalinsulinversorgung (rote Kurve) nicht ganz
erreichen kann, besteht die Möglichkeit dieses Insulin durch ein langwirksames
Insulinanalogon (Insulin Glargin) zu ersetzen. In Konzept 2 ist diese Möglichkeit
Das Analogon hat ein flaches peakloses Wirkprofil (violette Kurve) und muss nur
einmal täglich um 22 Uhr gespritzt werden, man erspart sich somit eine zweite
Insulininjektion am Morgen. Das Bolusinsulin zu den Mahlzeiten kann auch hier wieder ein Normalinsulin oder ein kurzwirksames Insulinanalogon sein. Bei der Insulindosis
kann hierbei der prandiale Insulinbedarf berücksichtigt werden:
• morgens ca. 1,0-3,0 IE/BE (Insulineinheiten/Broteinheiten) • mittags ca. 0,5-1,5 IE/BE • abends ca. 1,0-2,0 IE/BE
Die ICT an sich ist sehr aufwendig, da mindestens 4 Injektionen am Tag notwendig
sind und der Patient mindestens 4 Blutzuckermessungen durchführen muss.
Der Vorteil der intensivierten Insulintherapie ist die nahezu identische Imitation der
physiologischen Insulinausschüttung eines Gesunden (rote Kurve). In der Handhabung
des Bolusinsulins kann der Injektionszeitpunkt und die Insulindosis flexibel eingesetzt werden, der Patient kann seinen Tagesablauf individueller gestalten. Allerdings muss
der Patient lernen seine Insulineinheiten für die Mahlzeiten zu berechnen und zu
korrigieren. Dazu muss er eine ICT-Schulung besuchen, welche in der Regel in einer
diabetologischen Schwerpunktpraxis stattfindet. 31,32
31,32 zusammengefasst nach Prof. Dr. Christoph Rosak et al., Angewandte Diabetologie, UNI - MED Verlag AG, Bremen, 2005, S. 200 ff. und nach Mehnert, Standl, Usadel, Diabetologie in Klinik und Praxis, 4. Aufl., Stuttgart, New York, Thieme verlag, 1999, S. 199 ff.
Bei einigen Patienten ist es trotz einer intensivierten Insulintherapie nicht möglich eine
stabile Stoffwechsellage herzustellen. In diesen Fällen greift man auf eine
kontinuierliche subkutane Insulininfusion zurück, die in Form einer Insulinpumpenbehandlung durchgeführt wird. Die Insulinpumpe gibt fortwährend
Normalinsulin ab und ahmt somit die basale Versorgung eines Nichtdiabetikers nach.
Zu den Mahlzeiten wird zusätzliches Normalinsulin abgegeben. Die abgegebene Menge
richtet sich nach den aufgenommenen Kohlenhydraten und dem gemessenen
Blutzuckerwert. Auch diese Therapie entspricht einer physiologischen Insulin-
versorgung des Körpers und macht die Tagesplanung für den Diabetiker flexibel. Die
Pumpentherapie wird in der Regel für Typ 1 Diabetiker verwendet. Sie muss vom
behandelnden Arzt mit Begründung bei der Krankenkasse beantragt werden. Für den
Typ 2 Diabetiker bildet sie die Ausnahme.33
4. Diskussion
Vor dem Hintergrund der Pathophysiologie des Typ 2 Diabetikers möchte ich
darstellen, welche der beschriebenen Insulintherapien ich für die Behandlung des
Diabetes mellitus Typ 2 als sinnvoll erachte.
Wie unter 3.2. bereits erläutert, besteht die Problematik des Typ 2 Diabetikers darin, dass neben einer Störung der Insulinsekretion auch eine Insulinresistenz und
schlechtere Insulinsensitivität der Hauptzielorgane (Leber, Muskulatur, Fettgewebe)
vorhanden ist. Die Nüchternblutzuckerwerte wie die Blutzuckerwerte vor und nach den
Mahlzeiten sind erhöht. In der sogenannten RIAD-Studie34 von M. Hanefeld, die mit
785 Patienten mit Störungen im Glukosestoffwechsel durchgeführt wurde, konnte
ermittelt werden, dass 35,3% der Diabetiker einen erhöhten Nüchternblutzucker
hatten, 26% hohe Blutzuckerwerte 2 Stunden nach den Mahlzeiten und 38,7% der
Diabetiker sowohl hohe Nüchternblutzuckerwerte als auch hohe Blutzuckerwerte 2
Stunden nach den Mahlzeiten. Diese erhöhten Blutzuckerwerte ergeben sich aus der
Tatsache, dass die Funktion der Bauchspeicheldrüse für die Insulinproduktion gestört
ist. Beim Nichtdiabetiker werden ca. 1-2 Einheiten ausgereiftes Insulin pro Stunde zum
Erhalt der Basalinsulinversorgung abgegeben. Beim Typ 2 Diabetiker sind die
insulinproduzierenden Zellen der Bauchspeicheldrüse (ß-Zellen) überfordert und geben
das Insulin nicht ausgereift, sondern als Proinsulin direkt in die Blutbahn ab. Dieses
Insulin hat aber nur eine Wirksamkeit von 10%, was für die Senkung des
33 zusammengefasst aus Prof. Dr. Christoph Rosak et al., Angewandte Diabetologie, UNI-MED Verlag AG, Bremen, 2005, S. 167 34 M. Hanefeld, RIAD- Studie, Diabetic Medicine 2000, Volume 17, S. 835-840
Nüchternblutzuckerwertes nicht ausreicht. Hinzu kommt, dass mit den Mahlzeiten
ebenfalls der Blutzucker ansteigt und auch dafür aktives Insulin benötigt wird. Damit
die Glukose aber in den Zielorganen verstoffwechselt werden kann, braucht der Typ 2 Diabetiker Unterstützung durch externes Insulin. Wie unter 3.1. beschrieben, ist der
Diabetes eine fortschreitende Erkrankung. Eine Therapie mit Insulin muss daher dem
Krankheitsverlauf angepasst werden.
Stellt der Arzt die Diagnose Diabetes bereits frühzeitig, so bietet sich meiner Ansicht
nach die basal unterstützte Insulintherapie in Kombination mit Tabletten als erste
Behandlungsmöglichkeit an (siehe 3.3.1.). Hierbei würde ich das Konzept 2 als sinnvoll
ansehen, da mit dem langwirksamen Insulinanalogon die physiologische
Basalinsulinversorgung eines Nichtdiabetikers am besten imitiert werden kann und die
Tabletten die eigene Insulinproduktion zu den Mahlzeiten zusätzlich anregen. Das
heißt, ich schone die ß-Zellen der Bauchspeicheldrüse, indem ich durch das externe
Insulinanalogon die Zuckerproduktion der Leber kontinuierlich hemme und damit den
Nüchternblutzuckerwert senke. Das eigene Insulin hat damit Zeit besser auszureifen
und kann mit Unterstützung der Tabletten auf die hohen Blutzuckerwerte mit den
Mahlzeiten schnell reagieren. Das Konzept 2 ist außerdem einfach in der Durchführung
für den Arzt und den Patienten: man benötigt nur eine Insulininjektion zum Abend und nur eine Blutzuckermessung (Nüchternwert) am Morgen. Dazu kommt das vom Arzt
verordnete orale Antidiabetikum. Das Risiko nächtlicher Hypoglykämien ist im Vergleich
zum Einsatz von NPH-Insulin geringer (siehe 3.3.1.), wodurch die Therapie für den
Patienten und den Arzt sicherer wird. Der Tagesablauf des Diabetikers ist mit dieser
Therapie nicht beeinträchtigt. Er kann seinen Gewohnheiten nach wie vor nachgehen.
Die Therapie ermöglicht weiterhin eine frühzeitige gute Stoffwechseleinstellung mit
gutem HbA1c-Wert und vermindert damit die Risiken der diabetischen
Folgeerkrankungen (siehe 2.2. und 2.3.).
Da die basal unterstützte Insulintherapie mit Tabletten im Krankheitsverlauf des
Diabetes zeitlich begrenzt ist, folgt in der Regel daraufhin eine intensivierte
Insulintherapie (siehe 3.3.2.), da die Bauchspeicheldrüse ihre Funktion mit
zunehmender Diabetesdauer fast völlig einstellt und eine externe Insulinversorgung
notwendig wird. In dieser Phase würde ich die ICT einer CT vorziehen und dabei das
Konzept 2 wählen, da dieses der physiologischen Insulinsekretion eines
Nichtdiabetikers am nahesten kommt: Im Gegensatz zum NPH-Verzögerungsinsulin gewährleistet das peaklose langwirksame Insulinanalogon eine sichere Basal-
insulinversorgung ohne erhöhtes Risiko von Hypoglykämien und mit dem Bolusinsulin
kann flexibel auf Zeit und Menge der Mahlzeiten eingegangen werden. Bei der Wahl
des Bolusinsulins würde ich ein kurzwirksames Insulinanalogon einem Normalinsulin
vorziehen, da dieses einen schnelleren Wirkbeginn (nach ca. 15 min) und eine kürzere
Wirkdauer (ca. 2-4 Std.) hat. Dieses Insulin kann ich direkt vor, zu oder nach der Mahlzeit spritzen, während ich beim Normalinsulin einen Abstand zwischen Essen und
Spritzen von ca. 20-30 min einhalten muss. Ich kann damit flexibel auf meine
Mahlzeiten reagieren, was z.B. für junge Diabetiker, Berufstätige und Patienten in
Pflegeheimen von Vorteil ist. Da dieses Insulin auch über eine höhere
Wirkkonzentration zum Wirkgipfel (nach ca. 1-1,5 Std.) verfügt, können hohe
Blutzuckerwerte zu Mahlzeiten mit höherem Kohlenhydratgehalt schneller gesenkt
werden. Durch den schnellen Wirkbeginn und die kurze Wirkdauer kann man auf
Zwischenmahlzeiten verzichten, da kein Insulinüberschuss vorhanden ist, wie er in der
Regel durch die zu lange Wirkdauer und die mögliche Überschneidung mit dem NPH-
Basalinsulin bei Normalinsulinverwendung auftritt. 35
Den einzigen Nachteil in der ICT-Behandlung sehe ich darin, dass die Therapie für den
Einzelnen aufwendig ist, 5 Insulininjektionen am Tag (mit dem langwirksamen
Insulinanalogon 4 Injektionen), häufige Blutzuckermessungen (morgens und abends,
sowie vor und nach den Mahlzeiten), Berechnung der Broteinheiten zu den Mahlzeiten
und Kenntnis über individuelle Insulindosiskorrekturen. Diese Aufgaben sind meiner Meinung nach für den Diabetiker zu bewältigen, da er diese in speziellen Schulungen in
der diabetologischen Schwerpunktpraxis erlernt und immer wieder auffrischen kann.
Auch mit der ICT als Nachfolgebehandlung zur Kombinationstherapie mit Tabletten
können Risiken für diabetische Folgeerkrankungen vermindert werden, da sie eine gute
Stoffwechseleinstellung mit guten HbA1c-Werten (< 7 %) erreicht.
Ich persönlich halte jede Insulintherapie mit Insulinanaloga, im Hinblick auf die bessere
Imitation der physiologischen Insulinversorgung eines Gesunden, am effektivsten und
jeder Diabetiker sollte darauf ein Anrecht haben, da sie für mich auch eine zeitgemäße,
moderne Behandlung des Diabetes mellitus darstellt.
Leider wird die Behandlung mit Insulinanaloga (kurzwirksame Analoga) in der
Gesundheitspolitik und den Medien aus Kostengründen für das Gesundheitssystem zur
Zeit beschränkt und in Frage gestellt. So legt die Arzneimittelverordnung 2006 der
Kassenärztlichen Vereinigungen für die Ärzte eine Verordnungsempfehlung für die
Medikamente fest, die für die Behandlung des Diabetes mellitus folgendes vorsieht:
35 aus Prof. Dr. Christoph Rosak et al., Angewandte Diabetologie, UNI - MED Verlag AG, Bremen, 2005, Tabelle 5.3. S.148
Ein Verordnungsanteil an Humaninsulin von 80% (davon generischer Insulinanteil
10%), die übrigen 20% dürfen Insulinanaloga sein.36 Ein Arzt darf seinen Patienten
nicht mehr optimal behandeln, sondern nach dem Sozialgesetzbuch (SGB V) nur noch
wirtschaftlich, ausreichend, notwendig und zweckmäßig (WANZ).37 Überschreitet der
Arzt sein Verordnungsvolumen bzw. setzt mehr innovative Präparate z.B.
Insulinanaloga ein, so droht ihm der Arzneimittelregress mit Nachzahlungen an die
Krankenkassen, da er das Gesundheitssystem finanziell überbelastet.
An dieser Stelle erhebt sich meiner Ansicht nach ein Konflikt zwischen
pflichtversicherten und freiwillig versicherten Beitragszahlern der gesetzlichen
Krankenkassen (Kassenpatienten) und den privatversicherten Beitragszahlern der
privaten Krankenkassen (Privatpatienten), wobei der Arzt bildlich gesprochen zwischen
den Stühlen sitzt. Der Zwiespalt des Arztes wird in dem von ihm geleisteten Eid des
Hippokrates deutlich, der die ethischen Pflichten des Arztes festlegt. Danach kann jeder
Patient/Kranke die best mögliche Hilfe und Behandlung zum Erhalt seiner Gesundheit
und seines Lebens vom Arzt erwarten. Es stellt sich somit die Frage: Wer entscheidet
am Ende über die Gesundheit des Patienten?
Am 15. Februar 2006 hat das IQWiG (Institut für Qualität und Wirtschaftlichkeit im
Gesundheitswesen) den Abschlussbericht zur Nutzenbewertung kurzwirksamer Insulinanaloga bei der Behandlung des Typ 2 Diabetes mellitus vorgelegt.38 Die
Bewertung erfolgte im Auftrag des gemeinsamen Bundesausschusses. Berichtet wurde
darüber auch in Populärzeitschriften und über TV. Das Institut kommt zu dem Schluss,
dass weltweit 1017 Studien keine überzeugenden Belege für eine Überlegenheit
kurzwirksamer Insulinanaloga gegenüber Humaninsulin haben. Untersucht wurden alle
in Deutschland zugelassenen kurzwirksamen Insulinanaloga (Insulin Aspart, Insulin
Glulisin und Insulin Lispro). Der Abschlussbericht wurde dem gemeinsamen
Bundesausschuss als Empfehlung zur Beschlussfassung zugeleitet. Wenn der
gemeinsame Bundesausschuss der Empfehlung zustimmt und einen Beschluss fasst,
bedeutet dies, dass Ärzte ab August 2006 diese Insuline bei neu einzustellenden Typ 2
Diabetikern nicht mehr zu Lasten der gesetzlichen Krankenkassen verordnen dürfen.
Ich denke, dass diese Entscheidung in Zukunft in der Behandlung des Diabetes mellitus
eine Zweiklassenmedizin zur Folge haben wird. Sofern der Patient privat versichert ist,
wird er auch in Zukunft die bestmögliche Insulintherapie (mit Insulinanaloga) erhalten 36 aus www.kvwl.de, Arzneimittelverordnung 2006, S.4 37 aus www.kvwl.de, Arzneimittelverordnung 2006, S. 3 38 www.IQWiG.de; Nutzenbewertung kurzwirksamer Insulinanaloga bei Patienten mit Typ 2 Diabetes mellitus - Abschlussbericht: Kurzwirksame Insulinanaloga zur Behandlung des Diabetes mellitus Typ 2 vom 15.12.2005, veröffentlicht am 15.02.2006
und auch erstattet bekommen. Ein Kassenpatient hingegen wird eine Insulintherapie
erhalten, die sich auf Humaninsulin, den Behandlungsstandard der Vergangenheit,
beschränkt. In einer Pressekonferenz der Initiativgruppe DIABETES München am 23. Februar 2006
in Berlin hat Dr. med. R. Renner zum Thema „Insuline für Diabetiker werden
gestrichen" den Vorteil der Insulinanaloga noch einmal deutlich zusammengefasst: Die
Wirkung der Insulinanaloga ist der physiologischen Insulinsekretion eines
Nichtdiabetikers am ähnlichsten, mahlzeitenbedingte Blutzuckerwerte werden effektiver
gesenkt, es bestehen kaum Überschneidungen mit der Wirkung des Basalinsulins, die
Hypoglykämiegefahr ist reduziert und die Insulinresistenz wird effektiver beseitigt.
Ärzte bestätigen aus der Praxis, dass Patienten, welche mit Insulinanaloga behandelt
wurden, eine höhere Lebensqualität erreichen, ihren Alltag flexibler gestalten können
und der therapeutischen Nutzen in Bezug auf bessere Blutzuckerwerte und eine
normnahe Stoffwechseleinstellung besteht. Diese Aussagen beziehen sich auf
Erfahrungen der Ärzte, die über einen Zeitraum von 10 Jahren mit kurzwirksamen
Insulinanaloga gesammelt wurden. Zudem wurden diese Insuline sowohl in
Deutschland als auch in anderen Ländern in zahlreichen klinischen Studien (unter
Einhaltung internationaler Qualitätsstandards) untersucht, die in der Bewertung des IQWiG ignoriert wurden. Interessant ist auch, dass in den europäischen
Nachbarländern der Anteil von kurzwirksamen Insulinanaloga zur akzeptierten
Standardtherapie gehört (UK 77%, Frankreich 75%, Schweden 86%, Schweiz 79%,
Niederlande 72%).39
Angesichts dieser Aussagen und meiner Ausführungen zu den Insulintherapien unter
Punkt 3.3. erscheint auch mir die Empfehlung des IQWiG nicht zu berücksichtigen,
dass die erhöhten Blutzuckerwerte zu den Mahlzeiten beim Diabetiker zur Entstehung
der häufigen und kostenintensiven Diabetesfolgeerkrankungen führen (siehe 2.2., 2.3.
und 3.1.). Es ist mir nicht verständlich, dass die wirksamsten Werkzeuge
(Insulinanaloga) zur Behandlung des Diabetes mellitus und der Korrektur dieser Risiken
aus dem „Werkzeugkoffer" des Arztes verschwinden sollen. Ohne ihren Einsatz wird
man der steigenden Anzahl der Diabetiker auch in Deutschland nicht gerecht werden.
Das IQWiG widerspricht sich meiner Meinung nach in seiner Nutzenbewertung für die
Insulinanaloga selbst, da es den Typ 2 Diabetikern, die bereits erfolgreich mit
kurzwirksamen Insulinanaloga behandelt werden, auch nach dem August 2006 weiterhin diese Therapie zugesteht und damit einräumt, dass diese Therapie
39 zusammengefasst aus www.diabsite.de/aktuelles/nachrichten/2006/060227e.html: Vortrag Dr. med. R. Renner, Initiativgruppe DIABETES München, Pressekonferenz vom 23. Februar 2006 in Berlin
gegenüber der Behandlung mit Normalinsulin offensichtlich doch überlegen ist, aber
allen neu einzustellenden Typ 2 Diabetikern der gesetzlichen Krankenkassen soll ab
dieser Frist die Alternativbehandlung verwehrt werden. Zudem lässt das DMP für den Typ 2 Diabetes mellitus die Behandlung mit Insulinanaloga in der Folgetherapie mit
Begründung durch den Arzt gegenwärtig noch zu.
5. Nachwort
Es ist meiner Ansicht nach ethisch nicht zu verantworten, dass unser derzeit
„kränkelndes Gesundheitssystem" auf Kosten der gesetzlich Krankenversicherten
kuriert werden soll, indem es z. B. Typ 2 Diabetikern aller Altersgruppen wichtige
innovative Therapiealternativen, wie die der Insulinanaloga, vorenthält und in Kauf
nimmt, dass die Betroffenen im Hinblick auf ihre Erkrankung nur den Anspruch auf
eine wirtschaftliche, ausreichende, notwendige und zweckmäßige Versorgung haben
und hinsichtlich ihrer diabetischen Folgeerkrankungen therapeutisch zweitklassig
behandelt werden sollen. Und dies geschieht, obwohl bekannt ist, dass die Behandlung
der diabetischen Folgeerkrankungen das Gesundheitssystem finanziell stärker belastet
( siehe 2.2.). Darüber hinaus billigt man mit dieser Entscheidung den Rückschritt in der
Erforschung und Therapie einer chronischen Erkrankung innerhalb Deutschlands, indem man der Weiterentwicklung der Arzneimittelforschung behindert.
Es bleibt abzuwarten, wie sich die gesundheitspolitische Diskussion in Deutschland in
den nächsten Monaten weiterentwickelt und welche Position der „Patient" in unserer
Gesellschaft für die Zukunft einnehmen wird.
6. Verzeichnis der verwendeten Literatur und anderer Quellen
Prof. Dr. Christoph Rosak, et al., Angewandte Diabetologie, UNI- MED Verlag,
Bremen, 2005
Hausärztliche Leitlinie „Therapie des Diabetes mellitus Typ 2", Version 2.02.,
2004,www.leitlinien.de
KODIM-Studie, Vortrag Köster, Jahrestagung DDG, 2004 ,
www.pmvforschungsgruppe.de
Nationale Versorgungsleitlinie Diabetes mellitus Typ 2, 1. Aufl., 2002
www.azq.de
DMP- Vertrag Hessen, Diabetes mellitus Typ 2, nach § 137f SGB Vi.V.m. §28f Abs. 2
RSAV, 2003, Anlage 12
Insulin jetzt-Dietmar Abetes braucht Hilfe, CD-Version 1.05, Fortbildungs-
initiative von sanofi-aventis Dtschld. GmbH, Foliensatz
Sonderdruck: Harrisons Innere Medizin 2, 15. Aufl., Kap. 333, Diabetes mellitus,
Berlin, ABW-Wissenschaftsvertrag, 2002
Apidra: Insulin glulisin: Daten, Fakten, Folien, sanofi-aventis Dtschld. GmbH, Juli
2005, Foliensatz
Dr. Götz Use: Medical Education: Workshop Lantus und die ß- Zellfunktion, sanofi-
aventis Dtschld. GmbH, 2005, Foliensatz
Mehnert, Standl, Usadel: Diabetologie in Klinik und Praxis, 4. Aufl., Stuttgart,
New York, Thieme Verlag, 1999
Helmut Schatz: Diabetologie kompakt - Grundlagen und Praxis, 3. Aufl.,
Stuttgart, New York, Thieme Verlag, 2004
Standl, Mehnert: Das große TRIAS- Handbuch für Diabetiker, Stuttgart,
Thieme Verlag, 1998
v. Kriegstein: Insulintabelle, Stand Dezember 2004, Diabetes und Stoffwechsel,
Zeitschrift für angewandte Diabetologie, Kirchheim Verlag, Mainz, 2004
Pratley RE, Weyer C, The role of impaired early insulin secretion in the
pathogenesis of type 2 diabetes mellitus (Review), Diabetologia, 2001, 44.
Stumvoll, M. et al., Hormone Metab. Res., 2000, 32.
M. Hanefeld, RIAD-Studie, Diabetic Medicine 2000, Volume 17
Pschyrembel: Wörterbuch Diabetologie, Walter de Gruyter Verlag, Berlin, New
York, 2003
www.kvwl.de, Arzneimittelverordnung 2006
www.IQWiG.de, Nutzenbewertung kurzwirksamer Insulinanaloga bei Patienten mit
Typ 2 Diabetes mellitus, Abschlussbericht 2005/2006
www.diabsite.de/aktuelles/nachrichten/2006/060227e.html, Vortrag Dr. med. Renner, Pressekonferenz 23.02.2006, Berlin
7. Erklärung
Ich versichere hiermit, dass ich diese Facharbeit selbständig verfasst, keine anderen als
die angegebenen Hilfsmittel verwendet habe und dass sämtliche Stellen, die benutzten
Werken im Wortlaut oder dem Sinne nach entnommen worden sind, mit
Quellenangaben kenntlich gemacht wurden. Diese Versicherung gilt auch für
Zeichnungen, Skizzen und bildliche Darstellungen.
Hessisch- Lichtenau, den 21.04.2006 .
8. Dokumentation des Arbeitsprozesses
Zur Vorbereitung meiner Facharbeit habe ich Material aus unterschiedlichen Quellen
gesichtet und selektiert: aus der Stadtbibliothek in Kassel konnte ich mir zum Teil Fachliteratur ausleihen. Leider waren einige für mich wichtige Bücher im
Präsenzbestand der Bibliothek oder nicht vorhanden, sodass ich mir diese im
Buchhandel bestellt und gekauft habe. Darüber hinaus habe ich vier pharmazeutische
und insulinproduzierende Unternehmen angeschrieben (Novo-Nordisk, Lilly, B. Braun
Melsungen & ratiopharm, sanofi-aventis) und diese um Informationsmaterial zu
meinem Thema gebeten. Hinweise und Adressen dazu habe ich von meinem Hausarzt
und aus dem Internet erhalten. Nicht alle der o.g. Firmen haben mir geantwortet. Von
der Firma sanofi-aventis habe ich für mein Thema sehr umfangreiches und
brauchbares Material in Form von Broschüren, Heften und einer CD-Rom mit
Folienmaterial zu verschiedenen Themen und Vorträgen erhalten. Dieses Bildmaterial
habe ich teilweise in mein Worddokument für die Niederschrift der Facharbeit einfügen
können. Bei der Geschäftsstelle der KV Hessen in Kassel verwies man mich in Bezug
auf Informationsmaterial und Aktuelles zur Gesundheitspolitik auf die Internetadresse
der Kassenärztlichen Vereinigungen. Zudem habe ich das Internet zur Erweiterung
meiner Recherchen genutzt. Aus dem selektierten Material habe ich mir das Wichtigste für mein Thema der Arbeit
nochmals geordnet, vertiefend betrachtet und bearbeitet, um eine inhaltliche
Gliederung für das erste Beratungsgespräch mit meinem Fachlehrer Herrn Lorenz
Mitte November 2005 konnte ich mit der Niederschrift der Arbeit beginnen und Ende
Januar 2006 ein Exposé an Herrn Lorenz weitergeben. Anhand des Exposé wurden die
weiteren Schritte mit meinem Fachlehrer besprochen ( das Dokumentationsblatt zum
Beratungsgespräch füge ich als Anlage bei). Da es keine Einwände zum Inhalt und
weiteren Vorgehen gab, konnte ich meine Jahresarbeit wie geplant fortsetzen und in
den Osterferien 2006 endgültig zum Abschluss bringen.
9. Anhang
Dokumentationsblatt für die Beratungsgespräche zur Jahresarbeit
Insulintabelle (Stand Dezember 2004)
E.v. Kriegstein, [email protected]
IQWiG Analyse: Kurzwirksame Insulinanaloga bei Diabetes Typ2
Source: http://www.fvss.de/assets/media/jahresarbeiten/bio/anna_christina_lohr_gerland_diabetes_mellitus.pdf
LE DOPAGE Ses substances et ses méthodes Table des matières I. Substances et méthodes interdites en compétition 1. Substances interdites en compétition (cannabis, haschisch, marijuana, kif) (S3) (stéroïdes anabolisants androgènes, autres agents anabolisants) (S4) (EPO, hGH, GH, IGF-1, hCG, LH, ACTH) (S5)
MATERIAL SAFETY DATA SHEET ECOREX ACCION EW 1. IDENTIFICATION OF THE PREPARATION AND THE COMPANY Identification of the formulation Product name: ECOREX ACCION EW Type of biocide: Insecticide for flying and creeping insects. Type of formulation: Concentrated water based emulsion. HSE approval number: 8703 . Use of the substance or preparation Ecorex Accion EW is an insecticide for strictly professional use, in the Environmental and Food Industry. Identification of the company Company that places the product on the market:











